Спектрофотометрические сенсоры как один из видов оптических сенсоров. Фотоплетизмографы. Оксиметры и пульсоксиметры
18.2. Фотоплетизмографы
Исторически одними из первых портативных интеллектуальных спектрофотометрических сенсоров стали фотоплетизмографы, оксиметры и пульсоксиметры.
Напомним, что плетизмография (от греческих слов "plethysmos" - набухание, наполнение и "grapho" - пишу) – это технология регистрации изменений объема тела в результате воздействия на него тех или иных факторов. Она начала применяться медиками еще в ХІХ веке [ [ 25 ] ]. Одним из вариантов плетизмографии наряду с механической плетизмографией, электрической и другими видами является фотоплетизмография. Она основана на регистрации изменений интенсивности света после его прохождения сквозь биологическую ткань, обусловленных изменениями ее объема. В клинической практике фотоплетизмография чаще всего применяется для наблюдения т.н. "пульсовых волн" – изменений объема участка тела, обусловленных толчковыми притоками крови в фазе систолы (сокращения мышц сердца и повышения артериального давления).
18.2.1. Принцип фотоплетизмографии
Изменения интенсивности света, наблюдаемые при фотоплетизмографии, могут быть связаны с разными факторами – в зависимости от схемы наблюдения и от выбранной длины волны света. Поэтому и требуется не просто фотометрия, а именно спектрофотометрия. В классической фотоплетизмографии частей тела человека используют ближнее инфракрасное (БИК) излучение, которое меньше всего поглощается биологическими тканями и кровью. Поэтому интенсивность такого света после прохождения сквозь ткань зависит, в основном, от его рассеяния тканью, которое изменяется при пульсовых изменениях объема.
Соответственно были разработаны одноволновые фотоплетизмографы, использующие свет одной длины волны – между 600 и 700 нм [ [ 16 ] , [ 36 ] , [ 43 ] ]. Поглощение такого света оксигемоглобином, который в основном и приносится с притоком артериальной крови в фазе систолы, и другими компонентами крови является незначительным. Поэтому при пульсациях крови интенсивность такого света связана в основном с его рассеянием. Схема измерений обычно такова, что излучающий светодиод и фотоприемник размещаются с противоположных сторон пальца или мочки уха человека.
Типичный вид зависимости сигнала от времени на выходе фотоприемника показан на рис. 18.2. Слева ( рис. 18.2, а ) показан полный сигнал, в котором можно выделить постоянную (ІП) и переменную (Іпер) составляющие. Справа ( рис. 18.2, б ) изображена выделенная и усиленная переменная составляющая сигнала. Именно ее называют фотоплетизмограммой.

Рис. 18.2. Типичный вид зависимости сигнала от времени на выходе фотоприемника: а) полный сигнал; б) его увеличенная в масштабе переменная составляющая
На фотоплетизмограмме можно выделить "волны" 1-го, 2-го и 3-го порядка. Волны 1-го порядка (І) синхронизированы с сокращениями сердца. Именно их и называют " пульсовыми волнами ". Волны 2-го порядка (ІІ) синхронизированы с ритмом дыхания человека, их называют " дыхательными волнами ". Причина их появления состоит в том, что сердце находится внутри грудной клетки, где давление меняется в процессе дыхания (снижается относительно атмосферного при вдохе и повышается при выдохе). Из-за этого в такт с дыханием соответственно меняются артериальное давление, а поэтому и изменения объема.
Волны 3-го порядка (III) связывают с периодической активностью центров нейрогуморального регулирования тонуса кровеносных сосудов.
Обработка пульсовых волн в микрокомпьютере, который входит в состав фотоплетизмографа, позволяет подсчитывать и выводить на дисплей частоту сердечных сокращений (в ударах за минуту), обнаруживать нарушения сердечного ритма, сигнализировать об опасных нарушениях и "выпадениях пульса", вычислять среднюю амплитуду пульсаций и сигнализировать, когда она выходит за критические пределы. И это еще не все.
На рис. 18.3рис. 18.3 более детально показана структура пульсовой волны.

Рис. 18.3. Структура пульсовой волны: А1 – амплитуда анакротической части пульсовой волны; А2 – амплитуда дикротической части волны. Справа – нормативные точки для количественного оценивания пульсовой волны
Она состоит из двух основных частей ( рис. 18.3, слева). Первая (А1) соответствует так называемому "анакротическому периоду" – фазе наибольшего сокращения сердечных мышц, а вторая (А2) – "дикротическому периоду". Амплитуда анакротической составляющей (А1) отражает величину ударного объема крови, который выталкивается из сердца. Дикротическая составляющая связана с тем, что при выбросе крови сердцем под действием повышенного давления аорта и крупные магистральные артерии упруго растягиваются, а когда систолическое давление идет на убыль, то возвращаются в исходное состояние, выбрасывая при этом накопленный объем крови. Чем больше этот объем, тем выше амплитуда А2. Поэтому эта амплитуда позволяет судить об упругости аорты и магистральных артерий.
На
рис.
18.3 справа показаны нормативные точки, предназначенные для количественного оценивания пульсовой волны. По координатам этих точек ( 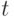 – время,
– время, 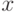 – вертикальное отклонение) микрокомпьютер рассчитывает ряд важных количественных показателей: период сокращения сердца, амплитуды и продолжительность анакротической и дикротической составляющих и другие важные показатели, которые позволяют лучше оценить состояние и работу сердечно-сосудистой системы пациента.
– вертикальное отклонение) микрокомпьютер рассчитывает ряд важных количественных показателей: период сокращения сердца, амплитуды и продолжительность анакротической и дикротической составляющих и другие важные показатели, которые позволяют лучше оценить состояние и работу сердечно-сосудистой системы пациента.
Выделяя и оценивая дыхательные волны, микрокомпьютер может также контролировать наличие, глубину и "стиль" дыхания человека и подавать сигналы опасности в случаях продолжительной остановки или опасных нарушений дыхания.
Все эти возможности интеллектуальных фотоплетизмографов сделали их желательным инструментом анестезиологов во время сложных операций, а также дежурного медицинского персонала в реанимационных отделениях. В обоих случаях очень важно непрерывно следить за состоянием тяжело больных людей и своевременно реагировать на выявленные нарушения сердечной деятельности или дыхания. Отвлечение внимания и потеря бдительности могут стоить человеку жизни. А фотоплетизмограф оказался наиболее старательной "сиделкой", бдительным "сторожем".
Как видно на данном примере, медиков интересует часто не столько сам первичный, сырой сигнал фотоплетизмографии, сколько результаты анализа этого сигнала и вытекающие из него жизненно важные выводы для практической деятельности. Такую, не просто наблюдательную, измерительную, а уже и диагностическую работу как раз и способны выполнять интеллектуальные сенсоры. Подобная ситуация возникает во многих областях их применения.
18.2.2. Фотоплетизмография "на отражение"
Кроме фотоплетизмографов, которые работают в традиционной оптической схеме на пропускание (сквозь палец или сквозь мочку уха), со временем были созданы и фотоплетизмографы, которые работают со световыми сигналами, обратно рассеянными от тела ( рис. 18.4рис. 18.4).

Рис. 18.4. Портативный фотоплетизмограф, работающий со световыми сигналами, обратно рассеянными телом: слева – внешний вид, справа – сенсор в работе при исследовании сигналов, снимаемых с ладони
Такой режим работы часто сокращенно называют фотоплетизмографией "на отражение", хотя на самом деле тут используется не прямо отраженный поверхностью кожи, а обратно рассеянный телом свет. Использование такого режима существенно расширило сферу возможных исследований практически на любую часть тела. Такую схему работы с обратно рассеянным светом мы рассмотрим детальнее в "Спектрофотометрия в обратно рассеянном свете. Гемоглобиномеры и сенсоры кровенаполнения" .
18.2.3. Окклюзионная фотоплетизмография
Следующим шагом в развитии фотоплетизмографии стала окклюзионная фотоплетизмография, при которой искусственно создаются преграды для притока и оттока крови из исследуемого участка тела. В типичном варианте окклюзионного исследования фотоплетизмограма записывается на конечной фаланге пальца, когда на предплечье той же руки надета компрессионная резиновая манжета. Манжета позволяет менять внешнее давление на кровеносные сосуды, а внешнее давление изменяет условия протекания крови по сосудам. Наблюдая происходящие изменения на фотоплетизмограмме, мы получаем возможность добывать дополнительную ценную информацию об организме человека.
Одной из таких возможностей является, например, возможность весьма точно измерять давление крови в плечевой артерии. Наиболее точные результаты получают при использовании так называемой декомпрессионной методики, которую иллюстрирует
рис.
18.5. Сначала наблюдают пульсирование крови в пальце в нормальных условиях, когда в манжете нет избыточного давления воздуха (участок I ). Потом быстро начинают накачивать воздух, повышая давление в манжете до значения несколько выше систолического артериального давления крови  (участок II ). Это давление передается на все кровеносные сосуды под манжетой. Как только давление становится выше давления крови в венах, вены перекрываются, и отток крови из них прекращается.
(участок II ). Это давление передается на все кровеносные сосуды под манжетой. Как только давление становится выше давления крови в венах, вены перекрываются, и отток крови из них прекращается.

Рис. 18.5. Измерение артериального давления и частоты пульса с помощью окклюзионной фотоплетизмографии декомпрессионным методом. Внизу – график изменения давления в компрессионной манжете. Вверху – соответствующая фотоплетизмограмма
Пока давление в манжете остаётся ниже систолического, приток крови через плечевые артерии в кисть и пальцы руки с каждым сокращением сердца продолжается. Поэтому кровенаполнение пальца возрастает, соответственно возрастает и сигнал на фотоплетизмограмме. Когда же внешнее давление на артерии становится выше систолического, артерии перекрываются, и приток крови тоже прекращается. На фотоплетизмограмме исчезают пульсовые волны (участок IІІ ), уровень сигнала перестает изменяться, а давление в венах сравнивается с давлением в артериях.
После этого начинают постепенно снижать давление в манжете (участок IV ). Когда давление в ней становится немного ниже систолического, на вершине "пика" сердечного выброса кровь получает возможность проталкиваться сквозь артерии, и на фотоплетизмограмме снова появляются пульсовые волны. Значение давления в манжете в этот момент времени принимается за систолическое давление  . Появление пульсовых волн, однако, не изменяет кровенаполнения пальца, так как отток крови еще перекрыт, и средний уровень сигнала остается постоянным (участок V ). Это тот случай, когда пульсация крови есть, а кровотока сквозь палец нет.
Лишь тогда, когда давление в манжете, т.е. внешнее давление на вены становится ниже диастолического
. Появление пульсовых волн, однако, не изменяет кровенаполнения пальца, так как отток крови еще перекрыт, и средний уровень сигнала остается постоянным (участок V ). Это тот случай, когда пульсация крови есть, а кровотока сквозь палец нет.
Лишь тогда, когда давление в манжете, т.е. внешнее давление на вены становится ниже диастолического  , возможным становится и отток крови из вен. Кровенаполнение пальца начинает уменьшаться, сигнал на фотоплетизмограмме идет на спад (участок VІ ). Давление
, возможным становится и отток крови из вен. Кровенаполнение пальца начинает уменьшаться, сигнал на фотоплетизмограмме идет на спад (участок VІ ). Давление  в манжете в момент начала спада принимается за диастолическое. Исследования показали, что по такой методике артериальное давление определяется точнее, чем обычными тонометрами с прослушиванием пульса.
в манжете в момент начала спада принимается за диастолическое. Исследования показали, что по такой методике артериальное давление определяется точнее, чем обычными тонометрами с прослушиванием пульса.
В интеллектуальных фотоплетизмографах выполнением всех необходимых манипуляций (накачка и постепенное снижение давления воздуха в манжете, запись фотоплетизмограммы и профиля изменения давления, определение систолического и диастолического артериального давления, частоты пульса, их отображение на дисплее и т.п.) автоматически управляет микроконтроллер. В необходимых случаях он организует повторную автоматическую подкачку воздуха и более плавное снижение давления с целью уточнения результата измерения.
При окклюзионном исследовании периферийных кровеносных сосудов с помощью интеллектуального фотоплетизмографа давление в компрессионной манжете повышают лишь до уровня ниже диастолического, но выше обычного давления крови в венах – около 30 мм рт. ст. Принцип исследования иллюстрирует рис. 18.6.

Рис. 18.6. Исследование периферического кровообращения с помощью окклюзионной фотоплетизмографии: внизу - график изменения давления в компрессионной манжете; вверху - соответствующая фотоплетизмограмма
Сначала наблюдают пульсовые волны в пальце при отсутствии воздуха в манжете (участок I ). Если надо определить давление крови в венах, то постепенно повышают давление в манжете (участок IІ ). Когда оно сравнивается с давлением крови в венах, вены перекрываются, отток крови из пальца прекращается, его кровенаполнение начинает возрастать. Соответственно возрастает сигнал на фотоплетизмограмме (участок IІІ ). Давление, при котором начинается рост, и принимают за венозное давление  .
.
Скорость нарастания сигнала пропорциональна скорости притока крови к пальцу. Поэтому значение  характеризует пропускную способность прекапиллярных кровеносных сосудов и величину объемного кровотока в пальце. Рост кровенаполнения приводит к постепенному повышению давления крови в венах. Когда оно становится выше внешнего давления, вены открываются, восстанавливается отток крови из пальца. И спустя некоторое время наступает равновесие: отток крови уравновешивается ее притоком, кровенаполнение перестает изменяться. Если давление в манжете фиксировано, то прирост сигнала
характеризует пропускную способность прекапиллярных кровеносных сосудов и величину объемного кровотока в пальце. Рост кровенаполнения приводит к постепенному повышению давления крови в венах. Когда оно становится выше внешнего давления, вены открываются, восстанавливается отток крови из пальца. И спустя некоторое время наступает равновесие: отток крови уравновешивается ее притоком, кровенаполнение перестает изменяться. Если давление в манжете фиксировано, то прирост сигнала 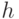 тем больше, чем больше эластичность кровеносных сосудов пальца. Поэтому эта величина тоже является характерным показателем фотоплетизмограммы. С ее помощью можно оценить эластичность мельчайших вен и отследить, как влияют на пациента лекарства, предназначенные для расширения или сужения сосудов.
тем больше, чем больше эластичность кровеносных сосудов пальца. Поэтому эта величина тоже является характерным показателем фотоплетизмограммы. С ее помощью можно оценить эластичность мельчайших вен и отследить, как влияют на пациента лекарства, предназначенные для расширения или сужения сосудов.
Если быстро выпустить воздух из манжеты (участок IV ), то внешнее давление на вены исчезает, отток крови через них становится беспрепятственным, кровенаполнение пальца начинает уменьшаться. Скорость уменьшения сигнала на фотоплетизмограмме зависит от гидравлического сопротивления посткапиллярных сосудов оттоку крови. Значение  характеризует это сопротивление и проходимость вен пальца.
характеризует это сопротивление и проходимость вен пальца.
18.2.4. Примеры фотоплетизмографов
В качестве примеров на рис. 18.7 показаны фотоплетизмографы Rheoscreen Light фирмы Medizinische Messtechnik Gmb (слева) и Rheo Dopplex II фирмы HUNTLEIGH (справа).

Рис. 18.7. Слева – фотоплетизмограф Rheoscreen Light фирмы Medizinische Messtechnik Gmb; справа – фотоплетизмограф Rheo Dopplex II фирмы HUNTLEIGH, объединенный с ультразвуковым доплеровским анализатором кровотока
Первый имеет размеры типичного портативного компьютера – "ноутбука". Его можно использовать как для обычной, так и для окклюзионной фотоплетизмографии на пальцах руки или ноги (с помощью дополнительной выносной оптоэлектронной головки) и на других органах тела. Фотоплетизмограммы и результаты их обработки выводят на экран монитора.
В состав портативного прибора Rheo Dopplex II массой 0,3 кг, кроме фотоплетизмографа, входит также блок ультразвуковой доплероскопии кровеносных сосудов, о которой шла речь в "Интеллектуальные акустические сенсоры для УЗИ. Сенсоры для сейсморазведки. Сенсоры на ПАВ" .
Результаты измерений выводят на портативный принтер [http://www.medalnet.ru/images/catalogue/diagnostics/dopplers/rheoDopplexII.jpg].
Оба сенсора имеют цифровой внешний интерфейс RS – 232 и все другие присущие интеллектуальным сенсорам возможности (самоконтроль, контроль источника питания, запоминание многих результатов измерения, звуковая и визуальная сигнализация и т.п.).
